Información general
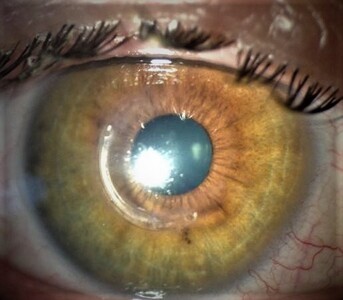
El queratocono es una de las enfermedades más comunes de la córnea. Se da en adolescentes y adultos jóvenes. Consiste en el afinamiento y protrusión progresivos de la córnea hacia delante (ver figura 1); de ahí su nombre, donde “kerato” es córnea, y cono hace referencia a la figura geométrica. El queratocono suele ser bilateral, pero asimétrico (es decir, que afecta cada ojo de manera diferente).
Dejada a su evolución natural, esta enfermedad progresa y generalmente se detiene en algún momento. Lo que lamentablemente no podemos saber de antemano ante un caso dado es cuánto va a progresar ni cuándo se va a detener.
Síntomas
Los primeros síntomas de la enfermedad son la visión borrosa de lejos por la miopía que suele generar, y la deformación en las imágenes dada por el astigmatismo irregular producto de la deformación corneal (visión doble monocular, ver las cosas “sombreadas” y deformadas).
Al principio, cuando la enfermedad es incipiente, hay que sospecharla en pacientes adolescentes o adultos jóvenes cuya visión era buena y en controles sucesivos es peor que antes AUN con corrección óptica (anteojos). Ante un paciente así, en que seguramente no haya ninguna alteración corneal evidenciable al examen oftalmológico (estadio subclínico), es bueno realizar un estudio de imágenes de la córnea (topografía o tomografía corneal) buscando alteraciones características del queratocono (ver figura 2).
A medida que la enfermedad avanza, las deformaciones corneales empiezan a ser evidentes en el examen con lámpara de hendidura (el aparato con luz que usamos los oftalmólogos para revisar a los pacientes). Lo primero que se ve es el afinamiento corneal que suele darse por debajo del centro corneal (figura 3). Luego, si la deformación avanza, suelen verse estriaciones corneales (estrías de Vogt, ver figura 4). Si progresa más aún se empiezan a formar cicatrices por rupturas en el colágeno de la córnea (que son blancas, cuando la córnea normal es transparente). En los estadios más avanzados, puede desgarrarse la membrana de Descemet que es la capa de más atrás de la córnea. Dicho cuadro se llama hidrops corneal, ya que esa ruptura genera que el líquido de adentro del ojo ‘’invada’’ el estroma corneal formando una ‘’nube”. Aunque ese cuadro agudo suele resolver espontáneamente y el líquido se absorbe, generalmente queda una cicatriz corneal central (figuras 5 y 6).
Tratamiento
Con respecto al tratamiento hay dos objetivos:
1) El primero es procurar detener la progresión de la enfermedad en sí. Para ese fin hay solo un tratamiento que se demostró efectivo que se llama Cross linking. Consiste en la generación de una úlcera en la córnea (retirar el epitelio, que es como la piel de la córnea) y la imbibición del estroma corneal con una vitamina llamada riboflavina. Una vez embebido el espesor corneal con dicha molécula, se irradia luz ultravioleta en la córnea. Este tratamiento no busca mejorar la visión (de hecho, puede empeorarla un poco los primeros meses) sino que persigue detener la enfermedad, ‘’congelar’’ la córnea y que no siga progresando su deformación. Obviamente, se reserva para los estadios leves-moderados en que aún no hay opacidades corneales graves. En la figura 7 se ve cómo el cross-linking genera cambios en la córnea tratada.
2) El segundo objetivo del tratamiento es mejorarle la visión al paciente. Por la naturaleza de esta enfermedad que genera una deformación irregular de la córnea, estos pacientes no suelen tener buena visión con anteojos. Por eso, uno de los mejores aliados visuales de estos pacientes son las lentes de contacto. Éstas, al apoyarse en la córnea, ‘’regularizan’’ un poco más su forma. En estadios moderados y severos, las lentes de contacto tradicionales pueden salirse frecuentemente o raspar más de lo deseado la superficie corneal. En esos casos, pueden combinarse distintos tipos de lentes de contacto tradicionales o probarse las lentes de contacto esclerales. Una vez que se adapta y tolera una lente de contacto, la visión lograda depende, sobre todo, de si la córnea es transparente o no. En estadios avanzados con mucha cicatrización y blanqueamiento de la córnea, la agudeza visual lograda puede ser mala aun con una lente bien adaptada. En estos casos, seguramente el paciente se beneficie con un trasplante de córnea donde se retira la córnea cicatrizada, afinada y deforme del paciente y se reemplaza por una cornea trasparente y de forma normal. Como los pacientes con queratocono suelen tener sano el endotelio corneal (la capa más posterior de la córnea en contacto con el líquido intraocular llamado humor acuoso), lo más conveniente es realizar un trasplante corneal lamelar anterior profundo (DALK, por sus siglas en inglés) donde se deja solamente el endotelio sano del paciente y se reemplazan el resto de las capas corneales anteriores a ella (ver figuras 8 y 9). En casos de pacientes que no quieren usar o no toleran las lentes de contacto y la córnea es bastante transparente pueden implantarse unos anillos intraestromales corneales. Estos son como ‘’tutores’’ que, una vez implantados, regularizan la forma de la córnea y suelen mejorar la visión sin corrección y, a veces, pueden mejorar la tolerancia a lentes de contacto en quienes antes no las toleraban (ver figura 10).
Causas
La causa de esta enfermedad es desconocida. Una de las asociaciones más frecuentes del queratocono es con los cuadros alérgicos oculares en que los pacientes de refriegan mucho los ojos. Por eso, en estos pacientes es bueno indicar gotas antialérgicas. Otra enfermedad asociada frecuente es el síndrome de Down.
Imágenes

Figura 1. Diagrama de cómo se deforma la córnea en un paciente con queratocono (línea punteada) con respecto a una córnea sana.
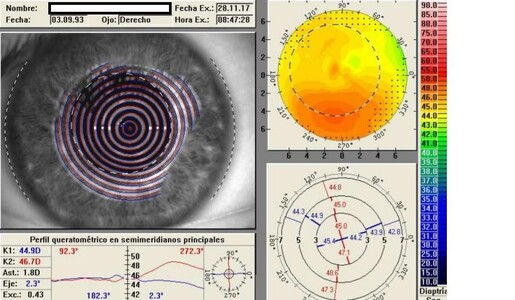
Figura 2. Topografía de un queratocono incipiente cuyo examen es normal.
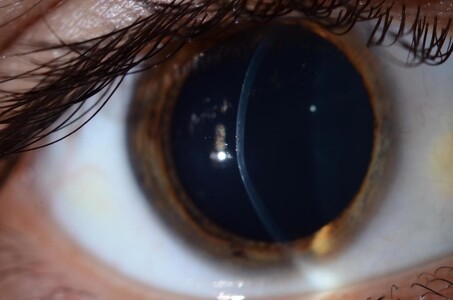
Figura 3. Nótese que justo debajo del centro corneal la córnea tiene un leve afinamiento. A pesar de ello, esa córnea es totalmente trasparente. Es un estadio leve.

Figura 4. Estrías de Vogt en paciente con queratocono y algunos leucomas chicos asociados.
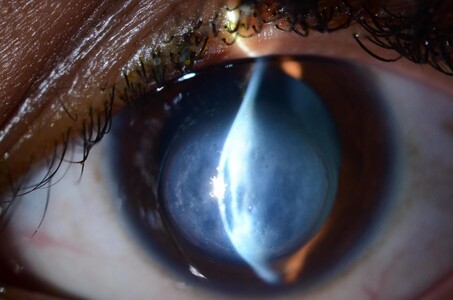
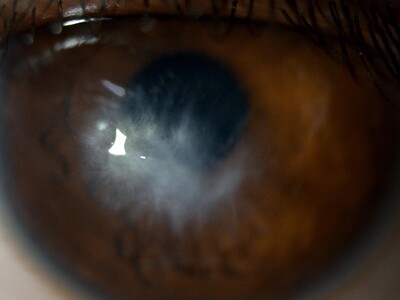
Figuras 5 y 6. Arriba se ve un cuadro de hidrops corneal. Abajo: mismo paciente un mes y medio después; se fue el líquido intracorneal pero quedó una cicatriz corneal central.
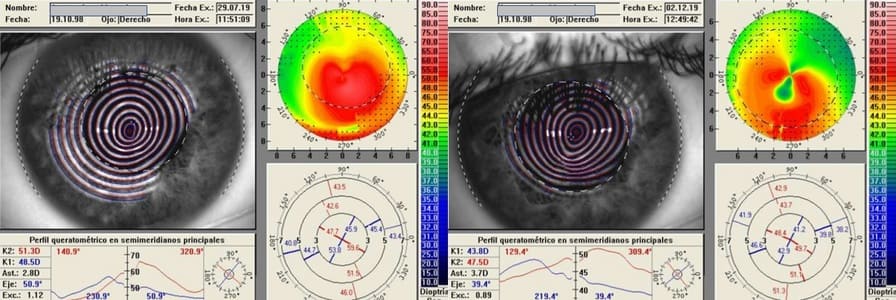
Figura 6. Paciente de 20 años de edad en el que el Cross linking generó aplanamiento en las curvaturas corneales. En la imagen topográfica (colores) se ve que hay un poco menos de colores cálidos en la topografía de la derecha.

Figura 7. Trasplante corneal lamelar anterior profundo (DALK por sus siglas en inglés) a los tres meses postoperatorios. En este caso se remueven todas las capas corneales del paciente menos el endotelio sano que se deja. De la misma forma, de la córnea donante se retira el endotelio y se trasplantan el resto de las capas corneales.

Figura 8. OCT de córnea al mes y medio de un trasplante lamelar anterior profundo (DALK). Nótese que en la profundidad de la cornea hay una línea que separa la córnea donante por encima del lecho de estroma y endotelio propio del paciente por debajo. Además, aún queda algo de edema en la unión donante-receptor (a la derecha de la imagen).